VT州Green Mountain Care Boardは、Exchangeで扱う4段階の保険プランの原案を公表し、9月11日までパブリック・コメントを求めている。その概要は次の通り。
- PPACAで定められている4段階の保険プランのアウトラインは次の通り。
- 保険給付比率が60%(Bronze)、70%(Silver)、80%(Gold)、90%(Platinum)の4段階の保険プランを提供しなければならない。
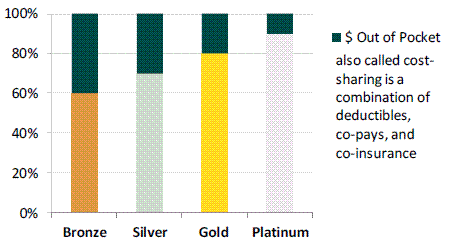
- 自己負担の上限は、HSA免責上限額と同額(PPACA制定時は$5,950。VT州は2014年時点で$6250を想定)。
- 保険給付比率が60%(Bronze)、70%(Silver)、80%(Gold)、90%(Platinum)の4段階の保険プランを提供しなければならない。
- 4段階の保険プランの中で、Platinum以外は、州政府がデザインしたプランと保険会社がデザインしたプランを選択できるようにする。
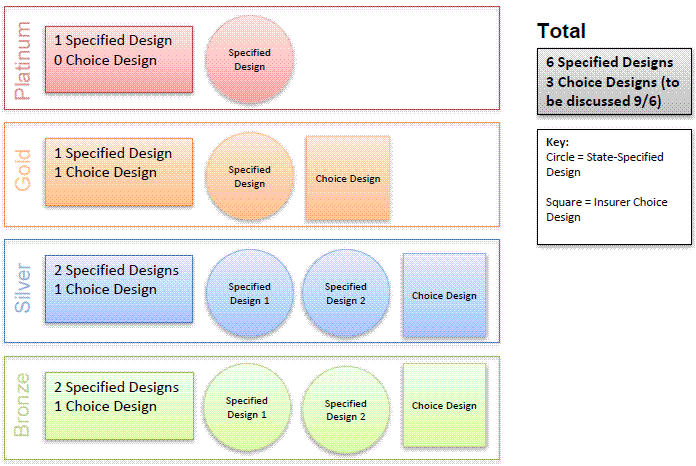
- 州政府がデザインする保険プランの概要は次の通り。
以前、Kaiser Family Foundationが推計したものと較べると、Bronzeの免責額が低めに設定されているようだ(「Topics2012年5月5日 Silver Planの負担感」参照)。保険プラン 診 療
免責額処方薬
免責額外 来
自己負担割合救急治療室
自己負担額/割合救急車
自己負担額/割合ジェネリック
自己負担額/割合推奨ブランド薬
自己負担額/割合Platinum $250 $0 10% $100 $50 $5 $40 Gold $750 $50 20% $150 $50 $5 $40 Silver 1 $1,900 $100 40% $250 $100 $10 $50 Silver 2 $1,750 $1,250 20% 20% 20% $10 $50 Bronze 1 $1,900 $100 50% $350 $100 $10 40% Bronze 2 $2,000 $1,250 50% 50% 50% $10 40%
※ 参考テーマ「無保険者対策/VT州」、「無保険者対策/連邦レベル」